Les professeurs de pédiatrie Christèle Gras-Le Guen, vice-présidente de la société française de pédiatrie, et Régis Hankard, coordonnateur du réseau de recherche clinique pédiatrique Pedstart, sont formels : « la Covid-19 n’est définitivement pas une maladie pédiatrique ». Dans cet interview, ils répondent aux questions que tous les parents se posent en cette période de rentrée scolaire.
En pleine rentrée, où en est-on des recherches sur l’impact du SARS-CoV-2 sur les enfants ?
Christèle Gras-Le Guen : Lorsque le confinement a été décrété, nous ne savions encore que peu de choses sur ce nouveau microbe. Depuis, nous avons recueilli et analysé de nombreuses données, non seulement françaises mais aussi internationales, sur les aspects pédiatriques de cette infection. Elles nous ont permis de beaucoup progresser dans la compréhension de l’épidémiologie et du rôle des enfants dans la chaîne de transmission. En revanche, les travaux pour comprendre le mécanisme d’action du virus sont encore en cours.
Ce qui est rassurant, c’est que tout converge vers la même conclusion : la Covid-19 n’est définitivement pas une maladie pédiatrique. Les enfants ne s’infectent que très peu, et lorsque cela leur arrive, ils sont dans l’immense majorité des cas atteints par des formes bénignes, voire asymptomatiques, de la maladie. Cet été par exemple, au CHU de Nantes, nous avons testé systématiquement tous les enfants qui se présentaient avec de la fièvre ou des symptômes évocateurs de Covid-19, mais nous n’avons détecté que 4 cas positifs parmi plus de 1000 enfants testés.
Autre point important : les enfants sont très peu impliqués dans la chaîne de transmission de l’infection, en particulier avant dix ans. De nombreux cas en attestent.
En France, fin janvier 2020, un touriste britannique testé ultérieurement positif pour la Covid-19 a côtoyé quinze personnes dont trois enfants lors de ses vacances aux Contamines-Monjoie. Onze adultes se sont ensuite révélés positifs pour la maladie, tout comme l’un des trois enfants, âgé de 9 ans. Durant sa période symptomatique, ce jeune garçon a côtoyé 80 écoliers, dans trois écoles différentes. Pourtant, lorsque ses contacts ont été retracés, aucun cas secondaire n’a été détecté.
En Irlande, des travaux ont également évalué la transmission de la maladie au sein des écoles. Avant leur fermeture le 12 mars, trois jeunes âgés de 10 à 15 ans avaient été infectés par le virus, ainsi que trois adultes. Le dépistage de plus de 1000 enfants avec lesquels ces malades ont été en contact n’ont, là encore, mis en évidence aucun cas de contamination secondaire.
L’idée qui se dégage de ces observations est qu’il ne faut surtout pas que les enfants fassent l’objet de mesures draconiennes, pénibles à vivreL’idée qui se dégage de ces observations est qu’il ne faut surtout pas que les enfants fassent l’objet de mesures draconiennes, pénibles à vivre, qui pourraient bouleverser leur quotidien, alors que ce microbe ne les concerne que vraiment très peu.Même en matière de propagation de l’infection ? Voici quelques semaines, une étude parue dans JAMA Pediatrics avait semé le doute…
C. G-LG : Il est important de revenir sur ces travaux et surtout, de les mettre en perspective avec d’autres études. Certes, les enfants sont susceptibles aussi de transmettre l’infection, puisqu’ils excrètent eux aussi du virus. Cependant, la réalité est plus nuancée.
Les auteurs des travaux parus dans JAMA Pediatrics ont mesuré la quantité de virus présente dans le nez de 145 personnes (enfant et adultes) vivant à Chicago et atteintes de formes de Covid-19 légères à modérées, une semaine après le début de leurs symptômes, entre le 23 mars et le 27 avril 2020. Ces tests, des PCR quantitatives détectant des traces du matériel génétique du virus, ont montré que celui-ci était présent en plus grande quantité dans le nez des participants les plus jeunes. Il s’avère donc que la capacité réduite de l’enfant à transmettre l’infection semble indépendante de la charge virale mesurée par PCR, même si celle-ci semble plus élevée chez les jeunes enfants.
En effet, d’autres travaux publiés dans la revue The Lancet Child and Adolescent Health, attestent qu’en Australie, où les écoles sont restées ouvertes durant la première vague, les enfants ont très rarement été à l’origine de l’infection en cas de cluster intrafamilial. Ces recherches ont été menées dans quinze écoles fréquentées par des enfants âgés de six ans et plus et dix maternelles ou crèches accueillant des enfants âgées de six semaines à cinq ans. Sur douze enfants et quinze adultes contaminés, seuls cinq cas secondaires sur 914 contacts retracés ont été diagnostiqués dans les écoles. Dans les crèches et maternelles, sur les dix établissements concernés, neuf n’ont connu aucun cas secondaire, pour 497 contacts retracés. Dans l’établissement où des cas secondaires ont été détectés, la transmission s’est faite d’adultes à adultes et d’adultes à enfants uniquement. Enfin, tous établissements confondus, le taux d’attaque d’enfant à enfant s’est avéré être de 0,3 %. Celui d’enfant à adulte était de 1 %, tandis que celui d’adulte à enfant était 1,5 %, et celui d’adulte à adulte, de 4,4 %.
Cela correspond à ce qui a été observé par d’autres équipes. Lorsqu’on s’intéresse aux adultes contaminés et qu’on recherche qui les a initialement contaminés (le « patient 0 » ou « cas index »), dans l’immense majorité des cas, il s’agit d’un adulte. Les situations où le cas index est un enfant sont exceptionnelles.
Autre point à souligner : la revue de littérature exhaustive que nous avons menée en prévision de la rentrée fait ressortir que les enfants s’infectent moins que les adultes, et que ceux qui sont infectés ont contracté la maladie dans leur cercle familial, et pas à l’extérieur, à l’école par exemple, comme on aurait pu le craindre.
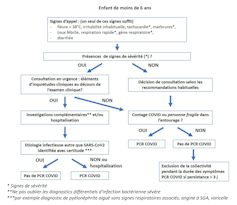
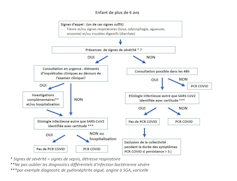
Toutes ces constatations semblent indiquer que les enfants ne participent qu’exceptionnellement à la chaîne de transmission du SARS-CoV-2. Cet aspect de la Covid-19 rappelle la situation de la tuberculose : dans cette maladie, lorsqu’on découvre qu’un enfant a attrapé la tuberculose, on cherche l’adulte qui l’a contaminé.
On voit bien ce que cela implique en termes de mesures à imposer à l’école : ce sont les adultes qui vont devoir protéger les enfants et pas l’inverse. Envisager de masquer les enfants de 3 ans n’avait pas beaucoup de sens si on s’appuie sur les données scientifiques en notre possession aujourd’hui. Les recommandations sont en revanche de tenir à distance de la classe les enfants présentant des symptômes et s’avérant positif, pendant au moins sept jours (la transmissibilité est maximale durant la phase d’incubation, et faible après sept jours).
Un article du New York Times paru le 31 août fait état d’une forte augmentation du nombre de cas chez les enfants aux États-Unis. Que faut-il en penser ?
Cette augmentation des cas traduit un décalage de l’évolution de l’épidémie par rapport à l’Europe : aux États-Unis, elle n’est pas encore maîtrisée. Le nombre d’enfants qui tombent malades est certes supérieur à celui observé de ce côté de l’Atlantique, mais la population des États-Unis s’élevant à 328 millions d’habitants (en 2019), ce n’est pas surprenant.
En matière de prévalence, les chiffres américains sont en cohérence avec les chiffres européens relevés lors du pic de l’épidémie, au printemps. Il en est de même pour le pourcentage d’hospitalisations d’enfants, qui est de l’ordre de 1,7 % aux États-Unis (il était de 1 % en France et 1,6 % en Grande-Bretagne).
La seule différence concerne le taux de mortalité : dans certains États américains (Arizona, New York, Texas), il semble plus important que celui qui avait été observé en Europe. Cependant de nombreux autres États n’ont enregistré aucun décès pédiatrique. Il faudrait avoir davantage de détails sur ces cas problématiques. Et il faut aussi souligner que ces chiffres concernent à la fois des enfants et des adolescents, voire de jeunes adultes, puisque les intervalles d’âge vont jusqu’à 17 ans, voire 20 ans selon les États.
Une étude anglaise publiée fin août confirme qu’il n’y a pas d’inquiétude à avoir pour les enfants, ni pour le retour en collectivité. D’après les données de Public Health England, sur plus d’un million d’enfants présents en milieu préscolaire et scolaire en juin, seuls 70 cas d’infection étaient détectés. En outre, sur les 30 démarrages d’épidémie recensés dans les établissements scolaires (définis comme deux cas ou plus présentant un lien entre eux), 22 ont eu pour point de départ un adulte. Selon toute vraisemblance, les enfants se sont contaminés à l’extérieur des écoles plutôt que dans les établissements.
Quelles sont les hypothèses pour expliquer la bonne résistance des enfants à ce coronavirus ?
C. G-LG : Des recherches sont actuellement menées pour répondre à cette question. Un grand nombre d’échantillons prélevés au cours de la première vague sont notamment en cours d’analyse, en particulier par les équipes de l’Institut Pasteur.
A priori, la protéine ACE2 (angiotensin-converting enzyme 2) est un candidat intéressant pour expliquer pourquoi les enfants seraient moins sensibles. Cette enzyme semble jouer un rôle clef dans la fixation puis la pénétration du virus dans l’organisme. Elle est aussi impliquée dans de nombreux processus physiologiques, régulant certaines fonctions cardiovasculaires, pulmonaires et rénales. Selon certaines hypothèses, il se pourrait que l’expression de ACE2 au niveau des poumons augmente avec l’âge. Les nourrissons et les très jeunes enfants en posséderaient moins que les enfants plus âgés, qui en auraient eux-mêmes moins que les adultes. La faible présence de ce récepteur du virus limiterait la pénétration de ce dernier dans les cellules.
Une autre hypothèse digne d’intérêt repose sur une éventuelle immunité croisée : l’immunité que les enfants auraient acquise en rencontrant d’autres coronavirus leur conférerait une certaine protection, contre l’ensemble de la famille des coronavirus, y compris le SARS-CoV-2. Toutefois, cette spéculation n’a pas encore pu être scientifiquement étayée.
Une troisième piste concerne l’immunité muqueuse, le système de défense local de l’organisme.
Cette immunité locale est-elle différente chez l’enfant et chez l’adulte ?
C. G-LG : Oui, on connaît par exemple le rôle des anticorps transmis par le lait maternel qui contribuent à protéger l’enfant contre certaines maladies. Des recherches plus approfondies doivent être menées dans le contexte de l’infection par le SARS-CoV-2.
Il existe certainement plusieurs mécanismes combinés qui concourent à la protection des enfants vis-à-vis de ce coronavirus.
Habituellement rare, la « maladie » de Kawasaki, qui touche les jeunes enfants, avait vu son incidence augmenter au printemps. Le nombre de cas était limité, mais cela avait incité à la vigilance. Que sait-on aujourd’hui ?
C. G-LG : À l’époque, on ne s’y attendait pas, et les symptômes nous avaient surpris, car il s’agissait de formes un peu atypiques de syndrome de Kawasaki, en particulier caractérisées par des symptômes digestifs. Au total un peu moins de 200 cas ont été répertoriés en France, leur géographie correspondant avec les endroits où le virus a circulé.
Aujourd’hui il est clair qu’il s’agit d’un syndrome post-infectieux, post-inflammatoire. Il ne survient pas au moment où le virus infecte l’organisme, mais plus tard, 3 ou 4 semaines après. Il s’agit d’une réponse inadaptée du système immunitaire et de la réponse inflammatoire de certains enfants.
Nous connaissons bien cette réaction à présent, on sait la diagnostiquer plus tôt, et nous disposons d’un traitement efficace, auquel elle réagit bien. C’est le traitement classique du syndrome de Kawasaki, à base de perfusion d’immunoglobulines. Il n’y a donc pas d’inquiétude majeure concernant ce syndrome, qui doit être diagnostiqué tôt pour bénéficier d’une prise en charge adaptée.
On a déploré quelques décès d’adolescents durant la première vague de l’épidémie. Comment la susceptibilité évolue-t-elle avec l’âge ?
C. G-LG : L’impression qui se dégage des données analysées est qu’il existe un continuum depuis la période néonatale jusqu’à l’adolescence, et que plus l’enfant prend de l’âge, plus la maladie qui se développe en cas d’infection se rapproche des formes observées chez l’adulte. La limite est difficile à définir, mais les données de la littérature laissent penser que, pour ce qui du fait de pouvoir se contaminer et devenir contaminant, elle se situerait aux alentours de 10 ou 11 ans, soit vers la fin de l’école primaire.
D’où les propositions qui sont faites de masquer les enfants de collège et de lycée. Ils sont suffisamment âgés pour comprendre l’intérêt du port du masque et pour s’y conformer.
Se basant sur les dernières données publiées dans la littérature scientifique, la société française de pédiatrie, le groupe d’infectiologie pédiatrique et le groupe de pédiatrie générale ont formulé plusieurs propositions.
Quelles sont les recommandations pour les parents, en vue de l’hiver ?
C. G-LG : On sait que chez les rares enfants qui sont infectés et développent des symptômes, ceux-ci peuvent différer de ceux observés chez les adultes. On observe en particulier parfois des troubles digestifs.
Pour cette raison, nous encourageons les parents à vacciner leurs enfants contre le rotavirus, responsable de gastro-entérites, et contre la grippe qui, comme tous les hivers, sera probablement à l’origine de tels symptômes.
Cela permettra d’alléger la fréquentation des salles d’attente et de mieux suivre l’épidémie de Covid-19, tout en limitant le nombre de tests à faire. Sans compter que moins de symptômes de ce type cet hiver signifiera moins d’inquiétude dans les familles.
Christèle Gras-Le Guen, Professeur des Université en pédiatrie, chef du service de pédiatrie générale et des urgences pédiatriques, hôpital Mère Enfant, CHU Nantes, Université de Nantes et Régis Hankard, PU-PH, Professeur de Pédiatrie, Inserm UMR 1069 « Nutrition, Growth Cancer » & Inserm F-CRIN PEDSTART, Institut Européen de l’Histoire et des Cultures de l’Alimentation,Université de Tours, CHU de Tours, Inserm
Cet article est republié à partir de The Conversation partenaire éditorial de UP’ Magazine. Lire l’article original.
![]()